Examen de los genitales femeninos
En el aparato ginecológico destacan los Genitales Externos, representados por la vulva, los labios mayores y menores, el clítoris y la parte externa de la vagina, y los Genitales Internos, representados por el resto de la vagina, el útero, las trompas de Falopio y los ovarios.
Entre el clítoris y la vagina desemboca el meato uretral. Los labios menores, por detrás del clítoris, delimitan un espacio llamado vestíbulo. La vagina es un tubo que se orienta hacia arriba y atrás, y en el fondo se une al cuello uterino (cérvix); entre éste y la vagina se forman fondos de saco (fórnix anterior, posterior y laterales).
La entrada de la vagina es el introito vaginal. En mujeres vírgenes se puede encontrar un repliegue membranoso que ocluye parcialmente la entrada y que se conoce como himen. En el extremo posterior de los labios menores desembocan las Glándulas de Bartolino.
El útero normalmente está en una posición de anteroversión, formando un ángulo recto con la vagina. Tiene una forma de pera invertida y lo forman principalmente el cuerpo y el cérvix. En cada lado del cuerpo del útero, en el ángulo superior, se unen las Trompas de Falopio.
Éstas terminan, en el otro extremo, en unas digitaciones (fimbrias) que pueden tomar contacto con los ovarios para recibir el óvulo.
El peritoneo cubre el cuerpo uterino parcialmente en su cara anterior y posterior y, al continuar hacia el recto, deja un bolsillo recto-uterino o fondo de Saco de Douglas.
En el cuello uterino destaca un orificio externo, el Orificio Cervical. El interior de este orificio cervical externo está cubierto por un epitelio columnar y el resto del cuello, por un epitelio escamoso. El orificio cervical puede tener una forma circular (en nulíparas), ovalada, como una hendidura, y presentar rasgos cicatrizados de antiguas Laceraciones (en multíparas).
Los anexos comprenden los ovarios, las trompas de Falopio y las estructuras de sostén con las que se relacionan (ligamento redondo y ligamento ancho).
Los linfáticos de la vulva y la vagina inferior drenan hacia los ganglios inguinales, y los linfáticos de los genitales internos y vagina superior drenan hacia los ganglios pélvicos y abdominales.
Los genitales femeninos y las estructuras de la pelvis se examinan por inspección simple, por inspección usando el espéculo vaginal y por palpación.
Al comienzo del examen, debe ponerse guantes en ambas manos. Posteriormente, para la palpación bimanual, el guante puede quitarse de la mano utilizada para palpar el abdomen.
El examen comienza con la inspección de los genitales externos y se continúa con la palpación del orificio vaginal, inspección con el espéculo vaginal de la vagina y el cuello uterino, la palpación bimanual para evaluar las estructuras pélvicas internas y, en algunos casos, se realiza la palpación rectovaginal.
Minimice la tensión.
Las mujeres a menudo tienen sentimientos negativos acerca de los exámenes genital y pélvico, y pueden incluso evitar las prácticas de pesquisajes de salud recomendadas, tales como la prueba de Papanicolau (Pap) para detectar el cáncer cervical (conocida entre nosotros como prueba citológica o citología vaginal), debido a que le temen al examen o, paradójicamente, a un resultado positivo.
La preparación y la posición.
Antes del examen pélvico dígale a la paciente que evacue su vejiga. Tratando de no lesionar el pudor de la mujer proceda a colocarla en posición ginecológica o de litotomía. Ayúdele a colocarse en posición, con el auxilio de la enfermera, si está disponible. Coloque sus pies en los estribos para mantener la posición de las piernas.


Técnicas de higiene.
Debe aplicarse un lubricante hidrosoluble a los dedos enguantados, para facilitar la penetración vaginal, solo durante el examen bimanual. Si el lubricante se obtiene de un tubo grande que se usa repetidamente, el tubo debe apretarse de manera que permita al lubricante caer en los dedos enguantados. Estos nunca deben pegarse a la abertura del tubo, lo que pudiera contaminar su contenido. La vagina nunca debe examinarse después del recto, a menos que usted se lave de nuevo las manos y cambie de guantes. Si se sospecha o está presente alguna infección.
ENFOQUE DEL EXAMEN Y EL REGISTRO ESCRITO
– Genitales externos: color y pigmentación, forma y simetría, secreciones y lesiones.
– Estructuras vaginales: integridad de la piel, posición y forma del cuello, color, características del orificio cervical, lesiones o secreciones del cuello, tono muscular vaginal.
– Útero: posición, forma y consistencia, movilidad, masas, dolor o molestias a la palpación.
– Anexos: tamaño, contorno y consistencia de los ovarios, masas y molestias a la palpación.
– Fondos de saco: descartar la existencia de abombamientos y/o dolor.
TÉCNICAS DE EXPLORACIÓN
A. EXAMINE LAS ESTRUCTURAS DEL PERINÉ.
1. Inspeccione los genitales externos:

Este examen tiene un gran interés, ya que mediante la simple observación de la vulva podemos detectar desde el grado de desarrollo sexual de la mujer si esta es muy joven, hasta la presencia de malformaciones congénitas o de algún otro proceso no detectado anteriormente.
Debe observar la presencia y la disposición del vello, el grosor de los grandes labios, el tamaño del clítoris, la presencia de un himen intacto o no, las secreciones vestibulares, el grado de abertura vulvar y la presencia o no de prolapso.
a) Antes de tocar los genitales, toque el dorso del muslo de la mujer con el dorso de la mano, para prevenir la tensión muscular súbita con el contacto de los dedos.
b) Entonces, use los dedos índice y pulgar de su mano no dominante para separar suavemente los labios de manera que sean visibles claramente el clítoris, el meato urinario y el orificio vaginal. Fíjese en el color y la pigmentación, la forma y simetría de las estructuras y si hay alguna lesión de la piel o secreción, así como en la distribución del vello pubiano.
Hallazgos normales: el color de los labios menores varía del rosado pálido al rojo. Puede observarse pigmentación parda o azulada. La piel que rodea los labios debe tener sobretonos rosados o pardos. Los labios mayores habitualmente son simétricos y el rango de la forma de los labios menores va desde triangular hasta semicircular. Los bordes de los labios menores pueden ser lisos o irregulares y pueden protruir a través de los labios mayores.
La secreción vaginal normal es inodora, no irritante, cuya apariencia varía de acuerdo con el ciclo menstrual. Después de la menstruación puede observarse una ligera secreción blanquecina; durante la ovulación habitualmente hay una secreción clara más fina. Después de la ovulación la secreción puede ser de nuevo más espesa y blanquecina.
Algunas mujeres observan los cambios de la secreción o el color y la consistencia del mucus cervical para estimar la ovulación con propósitos, o de embarazo o de contracepción.
Palpe las glándulas de Skene y las de Bartholin:
a) Mientras continúa separando con su mano no dominante, inserte en la vagina el dedo índice de su otra mano. Palpe las glándulas de Skene, ejerciendo una ligera presión contra la pared anterior de la vagina y moviendo sus dedos de dentro hacia fuera. La secreción por el meato urinario con esta maniobra es anormal y debe cultivarse.
b) Palpe las glándulas de Bartholin, a cada lado del introito vaginal posterior, colocando su dedo índice dentro de la vagina, en la porción inferior de cada cara lateral, y su dedo pulgar en oposición, sobre el labio mayor de ese lado. Presione suavemente la piel entre el pulgar y el índice.
La aparición de secreción o dolor indica inflamación de la glándula de Bartholin (Bartholinitis).
Examine la musculatura vaginal:
a) Con su índice insertado 2-4 cm dentro de la vagina, pida a la mujer que apriete alrededor de su dedo, para evaluar el tono muscular. El buen tono muscular se manifiesta por la capacidad de estrechar la vagina alrededor del dedo del examinador. El tono muscular es habitualmente más firme en las mujeres nulíparas.
b) Coloque sus dedos índice y del medio en el borde inferior del orificio vaginal y separe los labios mayores, desplazando los dedos lateralmente.
Pida a la mujer que puje, de manera que pueda inspeccionar el orificio vaginal. Observe si existe algún abultamiento, lo que puede indicar cistocele (herniación de la vejiga dentro de la vagina) o rectocele (herniación del recto dentro de la vagina) o ambos (rectocistocele), y alguna salida de orina.
REALICE EL EXAMEN CON ESPÉCULO.

Esta exploración es obligatoria en la paciente no virgen y debe realizarla antes del tacto bimanual. Después de inspeccionar la vulva, proceda a la colocación del espéculo vaginal.
Espéculos vaginales. Pueden ser de metal o de plástico desechable, aunque este último es habitualmente más incómodo. Varían en forma y tamaño.
Inspeccione la vagina:
Cuando requiera explorar las paredes vaginales anterior y posterior, rote el espéculo cerrado y ábralo en posición lateral (formando un ángulo de 90° con la posición normal) o introdúzcalo y ábralo después, sin rotar.
Apariencia vaginal normal: es de color rosado con arrugas, estructuras parecidas a crestas, producidas por pliegues de la membrana mucosa. Las secreciones vaginales normales pueden darle a la piel una apariencia húmeda y brillante. En la mujer posmenopáusica las paredes pueden ser rosa pálida y menos rugosas.
REALICE EL TACTO VAGINAL.
Después de retirado el espéculo, proceda a realizar el tacto vaginal, para lo cual utilizará un guante estéril, preferiblemente con lubricante.
Palpe la vagina y el cuello:
a) Colóquese de pie, frente o a un costado de la mujer según le sea más fácil, y efectúe con delicadeza la introducción de los dedos índice y del medio, enguantados y lubricados, para palpar la vagina
b) Inserte sus dedos siguiendo el contorno natural de la vagina, ejerciendo una ligera presión posterior. Mantenga su pulgar en abducción y los otros dedos flexionados. Si la abertura vaginal es muy pequeña, probablemente tenga que usar un solo dedo.
c) Palpe la pared vaginal buscando nódulos, masas o dolor. Palpe el cuello y precise su posición, movilidad, consistencia y sensibilidad.
Palpar masas es anormal. No mal interprete las rugosidades por masas. El cuello es firme, parecido a la punta de la nariz, y movible
Realice la palpación bimanual de las estructuras pélvicas:
a) Manténgase de pie, con el dedo índice y del medio en la vagina.
b) Coloque la mano opuesta, que ahora puede no estar enguantada, sobre el abdomen entre el ombligo y la sínfisis del pubis.
c) Use las dos manos para apresar las distintas estructuras que componen los genitales internos y estudiar su posición, tamaño, forma y consistencia del cuello y del cuerpo del útero, grosor y longitud de las trompas, movilidad y tamaño de ambos ovarios, elasticidad de los fondos de saco y grado de sensibilidad dolorosa, así como la presencia o no de tumoraciones.
d) Palpe el útero presionando hacia abajo con la mano abdominal dirigida hacia la mano vaginal, que sostiene firmemente la vagina, ejerciendo una ligera presión contra el periné con los dedos que están afuera flexionados.
El útero debe palparse justamente por encima de la sínfisis del pubis y debe ser ligeramente movible cuando se aplica presión durante la palpación bimanual. Por la palpación puede notarse una ligera molestia secundaria a la tensión muscular. El útero en retroversión habitualmente no es palpable con este procedimiento. Palpe la pared anterior y el fondo del útero buscando masas o dolor.
Hallazgos normales:
el útero tiene forma de pera y es firme y liso. El tamaño promedio del útero de la mujer no embarazada tiene unos 8 cm de diámetro mayor o longitudinal, de los cuales 3 cm corresponden al cuello; unos 4-5 cm de diámetro transversal a nivel del fondo (de cuerno a cuerno), que disminuye progresivamente hacia el cuello, y unos 3 cm de espesor o diámetro anteroposterior.
e) Mueva sus dedos vaginales hacia el fondo de saco lateral derecho y rote su mano de manera que su palma mire hacia arriba. Mueva la mano abdominal hacia el cuadrante inferior derecho. El ovario y el anejo, que no siempre se palpan, pueden ahora atraparse para su examen, entre sus dos manos.
f) Mueva ahora sus dedos vaginales hacia el fondo de saco lateral izquierdo y su mano abdominal hacia el cuadrante inferior izquierdo para la palpación del ovario y la trompa izquierdos.
Hallazgos normales: las trompas de Falopio no se palpan habitualmente. Los ovarios pueden o no palparse y pueden sentirse pequeños, firmes, de forma almendrada, movibles y lisos, sin masas. Sus dimensiones son: 3-5 cm de diámetro mayor, 2-3 cm de diámetro transversal y 1-2 cm de espesor. Es común una ligera molestia a la palpación.
El resultado de esta exploración se anotará en la historia clínica y se dibujará en ella cualquier modificación encontrada.
REALICE EL TACTO RECTAL.
Saque sus dedos de la vagina y cambie el guante. El cambio de guantes protege contra una posible contaminación del recto con las secreciones vaginales.
Lubrique el índice de su mano nuevamente enguantada. Explique el proceder y pídale a la mujer que comience la respiración de relajación, ya que la respiración profunda ayuda a relajar el esfínter anal. Dígale que adicionalmente puede sentir sensación de defecar.
El resto de la técnica del tacto rectal ya fue descrita en el estudio del sistema digestivo. El tacto rectal es la elección lógica en mujeres vírgenes y resulta de gran utilidad en los procesos neoplásicos, para detectar el grado de infiltración de los parametrios o de los ligamentos uterosacros, así como las tumoraciones quísticas o no.
La indicación de un enema evacuante, antes de realizar esta exploración, resulta de mucha utilidad, sobre todo en pacientes constipadas.
COMPLETE EL EXAMEN FÍSICO.
Cuando termine de hacer los tactos, saque sus dedos y limpie el periné con movimientos de delante hacia atrás. Ayude a la mujer a salir de los estribos y suminístrele suficiente material adicional para que se limpie el periné
Patologías Mas Frecuentes:
- Condilomas Acuminados
- Carcinoma
- Linfogranuloma venérico
- Pólipo Cervical
- Cervicitis Crónica.
Infecciones Causadas por:
Trichomonas Vaginalis
Flujo Vaginal Blanquecino
Candida Albicans
Asociada con Húmedad
Chlamydia BacterianaFlujo Vaginal Amarillento
Enfermedades Inflamatorias Pélvicas (EIP):
Endometritis: es la inflamación sistemática del endometrio, que es la capa de mucosa que cubre la cavidad uterina. Es la localización más frecuente de la infección puerperal y suele manifestarse hacia el 30 - 50 día del puerperio
Salpingitis: es la inflamación aislada de las trompas de Falopio.
Ooforitis: Inflamación de uno o ambos ovarios. La causa más frecuente es la infección por bacterias a través del acto sexual.
Causas:
La mayoría de los casos de enfermedad inflamatoria pélvica (EIP) son causados por las mismas bacterias que llevan a las enfermedades de transmisión sexual (como la clamidia, gonorrea, micoplasma, estafilococo y estreptococo).
Aunque la transmisión sexual es la causa más común de esta afección, las bacterias pueden penetrar en el organismo después de procedimientos ginecológicos, como la inserción de un dispositivo intrauterino (DIU), un parto, un Aborto espontáneo, un aborto electivo o terapéutico y una biopsia del endometrio.
Entre los síntomas más comunes de la EIP se pueden mencionar:
Secreción vaginal con color, consistencia u olor anormal
Dolor abdominal
Fiebre
Otros síntomas inespecíficos que pueden verse en la EIP comprenden:
*Escalofríos
*Sangrado o manchado menstrual irregular
*Aumento del cólico menstrual
*Ausencia de la menstruación
*Aumento del dolor durante la ovulación
*Relaciones sexuales dolorosas
*Sangrado después de la relación sexual
*Lumbago
*Fatiga
*Inapetencia
*Náuseas con o sin vómitos
*Micción frecuente
*Micción dolorosa *Sensibilidad
Embarazo:
Amenorrea
Signo de Hegar + (Cervix Ablandado)
Signo de Chadwick + (Tinte Azulado en Introito)
Tumores Ováricos:
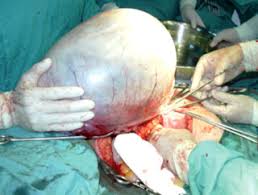
Cistadenoma Seroso
Cistadenoma Seroso
Cistadenoma Mucinoso
Endometrioma *Tumores Sólidos
Torsión Ovárica:

Es una emergencia en ginecología y resulta de una rotación espontánea del anejo sobre su pedículo vascular. Es una urgencia quirúrgica, ya que pone en peligro el ovario y puede incluso poner en peligro la vida de la paciente.
Embarazo Ectópico:
Es una complicación del embarazo en la que el óvulo fertilizado o blastocito se desarrolla en los tejidos distintos de la pared uterina, ya sea en la trompa de Falopio (lo más frecuente) o en el ovario o en el canal cervical o en la cavidad pélvica o en la abdominal. Cuando el embarazo ocurre en el endometrio del útero se le conoce como embarazo eutópico. El embarazo ectópico se produce por un trastorno en la fisiología de la reproducción humana que lleva a la muerte fetal, y es la principal causa de morbilidad infantil y materna en el primer trimestre del embarazo.
El feto produce las enzimas que le permiten implantarse en diversos tipos de tejidos y, por tanto, un embrión implantado en otras partes del útero puede causar gran daño a los tejidos en sus esfuerzos por alcanzar un suministro suficiente de sangre. Un embarazo ectópico es una emergencia médica y, si no se trata adecuadamente, puede poner en peligro la vida de la mujer.
Anexitis:
inflamación de los anexos uterinos (trompas de Falopio, ovarios, y estructuras de sostén).
Cistocele vaginal: protrusión de la pared anterior de la vagina que arrastra a la vejiga.
Introito vaginal: entrada de la vagina.
Rectocele o proctocele:
protrusión de la pared posterior que la vagina que arrastra al recto.
Vestíbulo vaginal: espacio en la vulva por detrás de clítoris, entre los labios menores.
No hay comentarios:
Publicar un comentario